心電図検査(資料)
心電図検査の役割とは
心電図検査は、心臓の電気的な活動を調べるもっとも基本的な検査です。心臓はポンプのように収縮と拡張を繰り返すことで全身に血液を送り出しており、この動きを拍動といいます。
心臓の拍動は、規則正しいリズムで発生した電気信号が心臓の筋肉(心筋)に伝わり、心臓全体を刺激することで起こります。こうした心臓の電気的活動を検出し、波形として記録するのが心電図検査です。
心電図検査にはさまざまな種類がありますが、一般的によく行われるのがベッド上に仰向けになった状態で検査する安静時心電図です。胸と両手脚に電極をつけ、記録した波形を正常な波形と比べて、異常がないかどうかを判定します。
健康診断などで心電図の異常が見つかった場合、検査結果の報告書にどのような異常があったか説明が記載されます。ただ、波形に異常が認められても、必ずしも心臓に問題があるというわけではありません。健康な人でも、正常とは異なる波形が見つかることも多いからです。異常が指摘された場合は検査結果の判定区分をチェックし、精密検査が必要かどうかを確認するようにしましょう。
心電図の異常で、どんな病気がわかる?
日本人の死因の第2位となっているのが心疾患です。安静時心電図は、虚血性心疾患や不整脈といった心疾患の発見に役立ちます。
虚血性心疾患とは、心臓のまわりを通っている冠動脈という血管が、動脈硬化などの原因で狭くなったり閉塞したりすることで、心筋に十分な酸素や栄養が供給されなくなる病気です。不整脈とは、心臓の電気的活動のリズムが異常になった状態のことをいいます。
虚血性心疾患は、狭心症と心筋梗塞とに大きく分けられます。冠動脈の内部が狭くなり、とくに運動時に心筋への血流が不足することで、胸痛などの症状が一時的に出現するのが狭心症です。一方で心筋梗塞では冠動脈は完全に閉塞しており、血流が途絶えることでその部分の心筋が壊死してしまい、命にかかわる危険な状態となります。
狭心症の発作や心筋梗塞が起こっているときは、心筋の電気的活動にも異常が生じるため、それが心電図にも表れます。心電図検査で虚血性心疾患の疑いを指摘され、かつ胸痛などの症状がある場合は、できるだけ早めに循環器科を受診することが大切です。
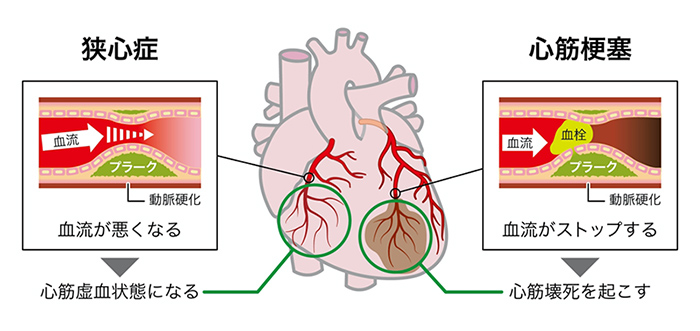
不整脈には、大きく分けて脈が飛ぶように感じる期外収縮、脈が速くなる頻脈性不整脈、脈が遅くなる徐脈性不整脈の3つがあり、いずれの診断にも心電図検査が欠かせません。
不整脈の種類と症状
- 期外収縮(きがいしゅうしゅく)
・本来規則的に打っているはずの心臓の拍動が一拍だけ早く打つことにより、その拍動が脈として感じられなくなり、脈が途切れたように感じたり、途切れた後の拍動を強く感じて「ドキッとする」と感じたりする。
・心疾患を持たない健康な人でも起こる。
- 徐脈(じょみゃく)性不整脈
・心臓の拍動頻度が極端に少なくなる(おおよそ50 回/分以下)。
・高度な徐脈では失神発作や突然死に結びつく危険なものもあり、ペースメーカー治療を必要とすることもある。
・健康な人でも、とくにスポーツマンでは迷走神経という自律神経の機能が高まることによって起こる生理的な徐脈もあり、この場合は全く心配ない。
- 頻脈(ひんみゃく)性不整脈
・心臓の拍動頻度が極端に多くなる(おおよそ100 回/分以上)。
・多くの種類があり、なかには重篤な脳梗塞の原因となったり、失神発作を起こしたり、突然死につながる非常に危険な不整脈もある。
・薬物治療やカテーテルアブレーション、電気的除細動など、状態に合わせた治療を行う。
無症状の不整脈であっても、突然死を引き起こすような危険な状態に移行することもあります。心電図検査の結果、精密検査が必要と判断された場合には、必ず循環器科を受診することが大切です。
心電図からわかること
拍動リズムの乱れや心筋の異常、心筋壁の厚さ、治療効果などがわかります。リスクの高い疾患の検出に役立ちますが、不整脈や狭心症では、発作が起きている状態でないと波形に異常がみられないこともあるため注意が必要です。
心電図でわかる主な疾患
・不整脈
・虚血性心疾患(心筋梗塞、狭心症)
・心筋炎・心筋症
・心房・心室肥大
心電図の波形のでき方
さて、実際の心電図に目を向けましょう。
心電図の波形は電極を付けた部位によって異なりますが、基本形は下図に示すように3つの波からできています。(図1)
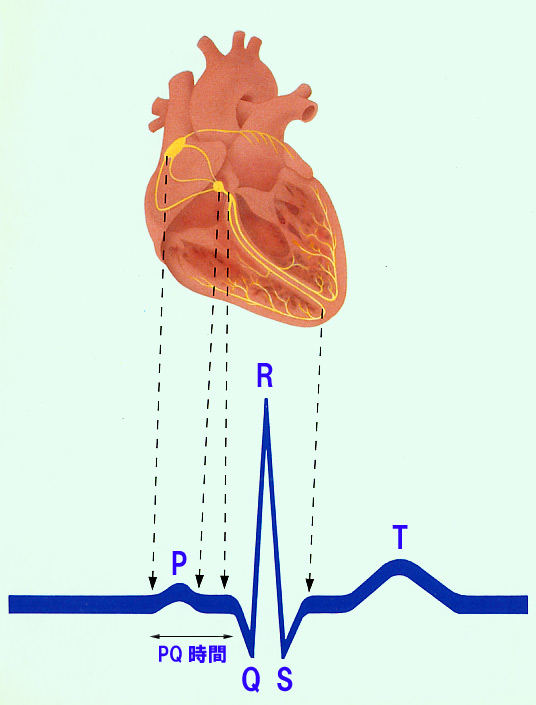
初めに小さなドーム状の波(これを「P波」といいます)があります。
次にとがった背の高い波(これを「R波」といいます)があります。
次にやや大きなドーム状の波(これを「T波」といいます)があります。
心電図の波形はこの3つの波の繰り返しからできています。
もう少し詳しくみると、R波の前後には小さな下向きの波「Q波」と「S波」があります。
前後のQ波、S波を合わせてR波を「QRS波」ということがあります。
Q波とS波は12誘導心電図では見えやすい誘導と見えにくい誘導があります。
心臓が収縮・弛緩をくり返すのは、次に述べるように電気的に1から4をくり返しているからです。
- 洞結節にスイッチが入り
- 電流が心房を流れて、房室結節に入り
- 心室内の電線(左脚と右脚)に電流が流れると、心臓が収縮する(脱分極)
- 電流の流れが一時的に途絶えると、心臓が弛緩する(再分極)
このように1から4と電気の流れが変化するにつれて、P波・QRS波・T波ができます。
すなわち、
- 洞結節にスイッチが入る→P波
- 電流が心房から房室結節に流れる→P波の始まりからQ波の始まりまで(PQ時間)
- 心室に電気が流れて心臓が収縮する→QRS波
- 心臓が弛緩する→T波
という関係があります。
これを知っているだけでほとんどの心電図を読むことができます。
(1) P波の変化から分かること
P波の異常は心臓のスイッチ(洞結節)の異常!
P波は心臓のスイッチである洞結節を表しています。
P波があれば心房にある心臓のスイッチが入ったことが分かります。
P波がなくてR波が出ていれば、心房内のスイッチが入らなくて房室結節や心室から収縮の刺激が始まったことが分かり、洞結節に異常があることが分かります。
P波の形が変化している場合、スイッチは正しく入っていても、心房の中でスイッチの場所が移動していたり、弁膜症などで心房が大きくなっていることが推測されます。
しかしP波の形の変化はあまり重要でなく、P波があるかどうかがはるかに重要です。
pointP波を見つけるのが不整脈では最も重要!
不整脈については後に詳しく述べることにします。
(2) P波からQ波までの時間から分かること
P波からQ波までの時間(PQ時間といいます)は、スイッチが入ってから電気が心室に入るまでの時間を表しています(図1)。
心室の直前には房室結節がありますが、房室結節は電気の通り道にあり予備スイッチの働きを持っています。
point pointPQ時間は電気が洞結節から房室結節まで流れる時間!
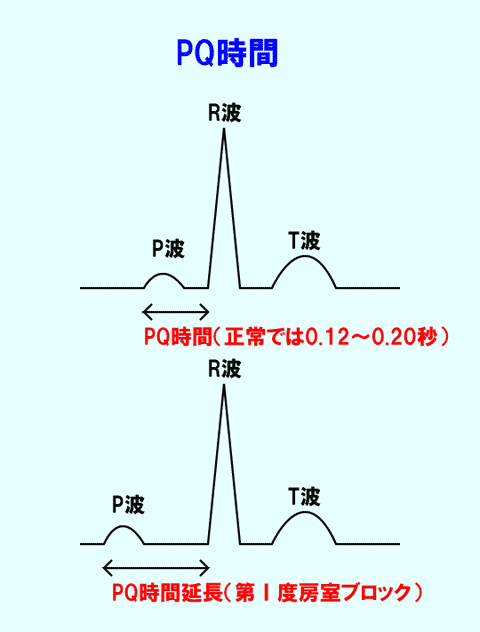
PQ時間が延長しているときは、心房から心室までの電気の通りが悪くなり、時間が長くかかることが分かります(これをPQ時間延長とか第 I 度房室ブロックといいます)(図2)。
PQ時間が短縮していることもあります。
電線の中をふつうよりも早く電気が流れることはないため、この場合別な電気の通り道(バイパス)を通って時間が短くなっていると考えられます。
(3) R波の高さの変化から分かること
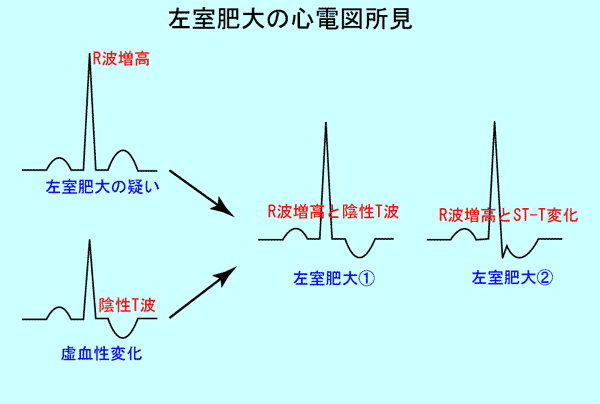
R波は心臓が収縮するときの電気の流れですが、R波が高いときは電気の流れる力が強いとき、すなわち心肥大(左室肥大)の疑いがあることを示しています。
肥大した心筋は虚血を伴います。典型的な左室肥大は後に述べるように、①R波増高に、②虚血性ST-T変化を伴うようになります。(図3、4)
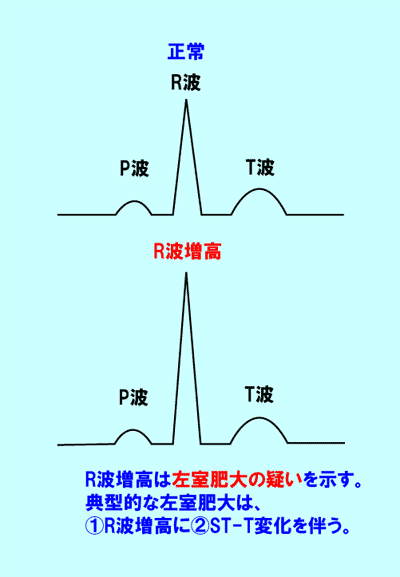
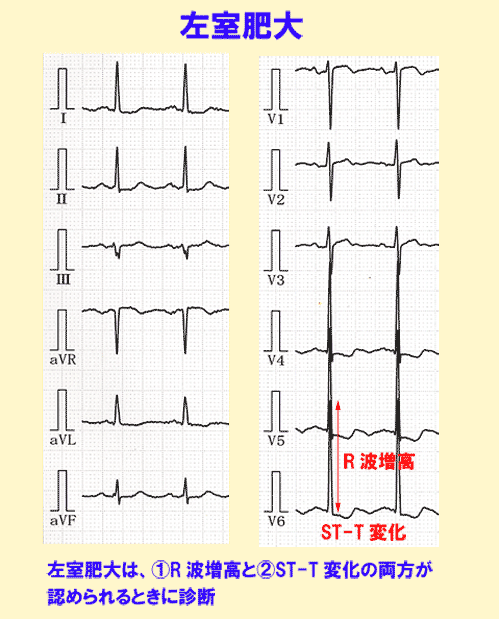
R波の贈高だけで、虚血性ST-T変化を伴わない場合は「左室肥大の疑い」と診断します。
point pointR波が高いときは心肥大(左室肥大)の疑い!
(4) QRS波の幅から分かること
QRS波の幅が大きく変化するのは、心室の中の電気の流れが悪くなり、時間が長くかかるときです。
①脚ブロックと、②冠動脈硬化により強い心筋の血流障害(これを心筋虚血といいます)の2つがおもな原因です。
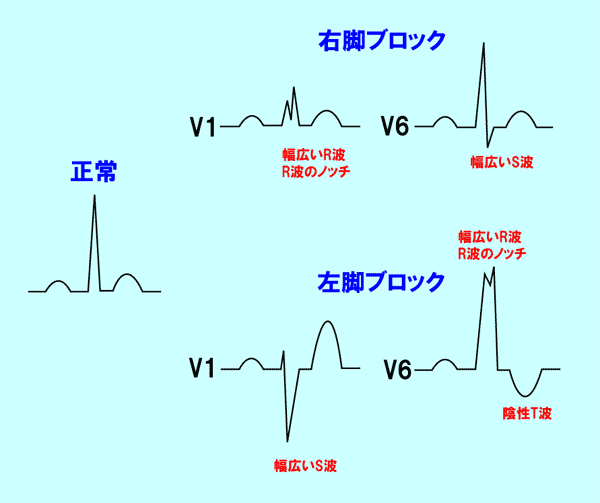
①脚ブロック
脚ブロックでは電線である右脚や左脚の電気の通りが悪くなるために幅が広くなります。
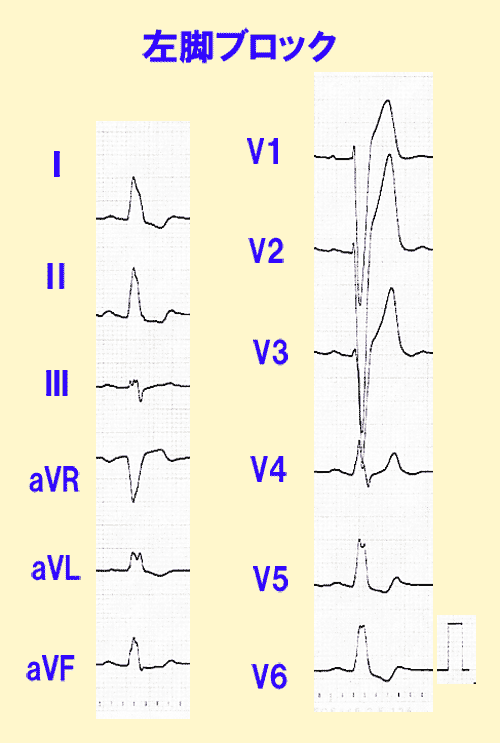
左脚ブロックと右脚ブロックがありますが、特徴的な形から区別は容易です(図5)。
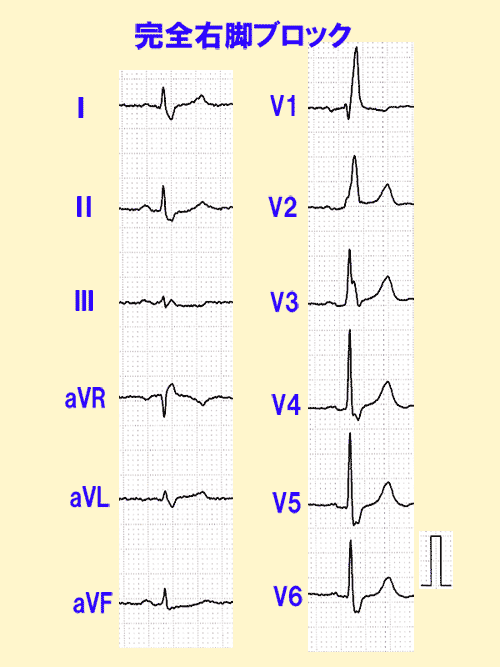
右脚ブロックはごく普通にみられるものでほとんど心配ありません(図6)。
しかし左脚ブロックは動脈硬化などによる心筋障害が原因で起こるもので、病的な意味を持ちます(図7)。
②心筋の血流障害
高度の動脈硬化により血液の流れが悪くなり、心筋そのものが広範囲に障害を受けた場合もQRS波の幅が広くなります。
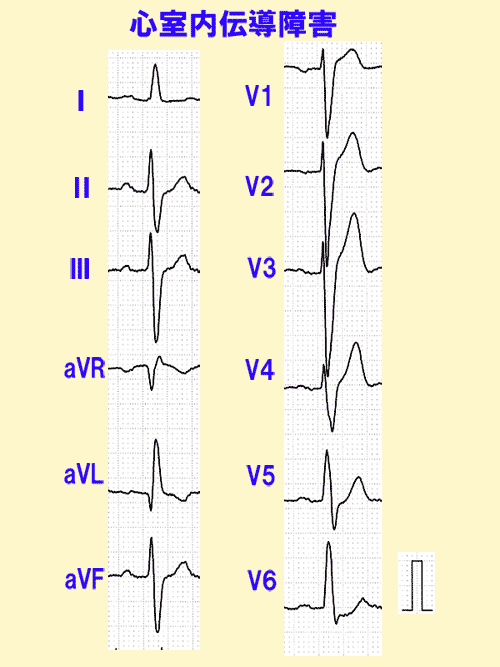
高度の心筋虚血では、Q波やS波の幅が広くかつ下向きに深くなるため、すべての誘導でQRS波の幅が広くなる特徴があります。
左脚ブロックとも右脚ブロックともいえないような、特徴的な心電図を心室内伝導障害と呼び、心筋梗塞に近い高度の心筋虚血を示しています。(図8)
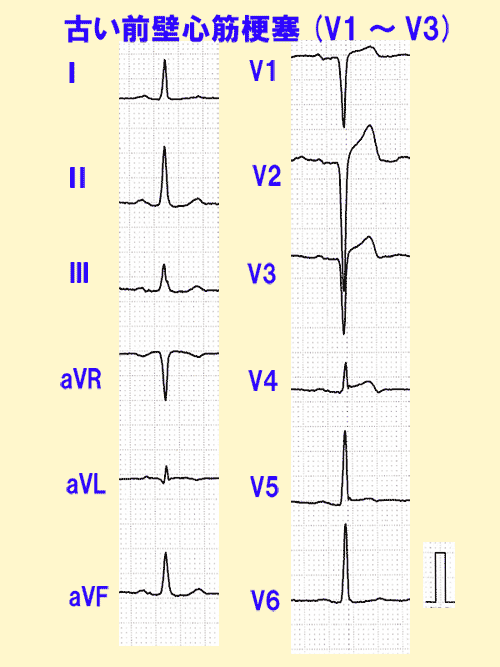
心筋梗塞の発作が落ち着いた後に、特徴的な幅の広いQRS波が梗塞の部位に残ることがあります。梗塞を起こした冠動脈を推測することができます。
特に胸部誘導の広い範囲で幅の広いQRS波がみられる場合には、後遺症として強い心不全が起こります。(図9)
point pointQRS波の幅が広い時、脚ブロックか心筋梗塞(心室内伝導障害)!
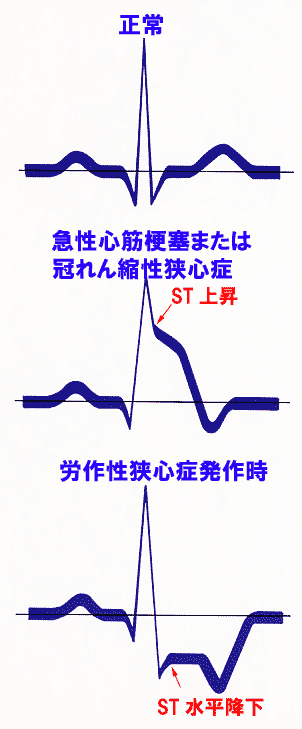
(5) ST 部分の変化から分かること
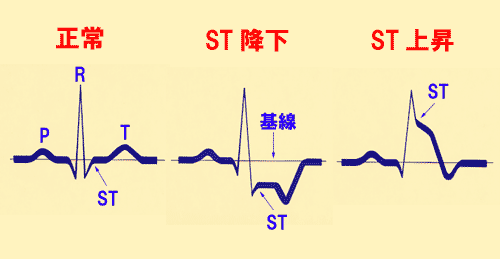
ST降下
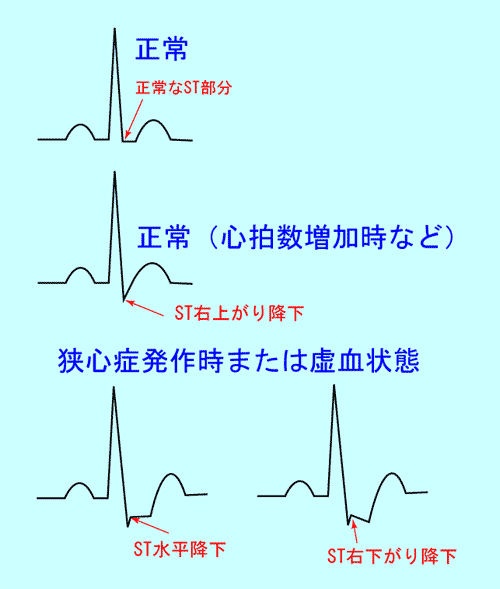
ST部分は小さな下向きのS波が水平に変わる部分を指します。
ST部分は水平な基線と同じレベルにあるのが正常です。
ST部分が基線よりも下がると心筋虚血を疑います。(図10、11)
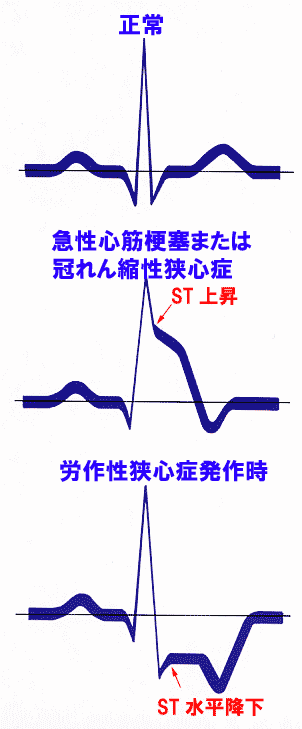
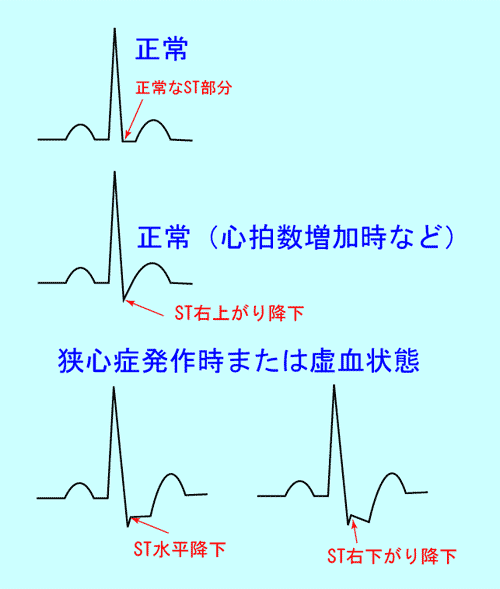
動脈硬化が原因で起こる労作性狭心症の発作時にはSTが著しく下がり、発作が治まるともとの基線に戻ります。
心筋虚血や狭心症ではSTは水平か右下がりに下がります。
頻脈時などにみられる、右上がりのST降下は正常です。
point pointST降下は心筋虚血か狭心症の発作時!
ST上昇
ST部分が上がるのは、心筋梗塞の発作時がもっとも多いのですが、心膜炎のときもSTは上がります。
心筋梗塞、心膜炎のいずれの場合もSTは上がりますが、微妙に異なる形で上がるため慣れると区別は容易です。(図12)
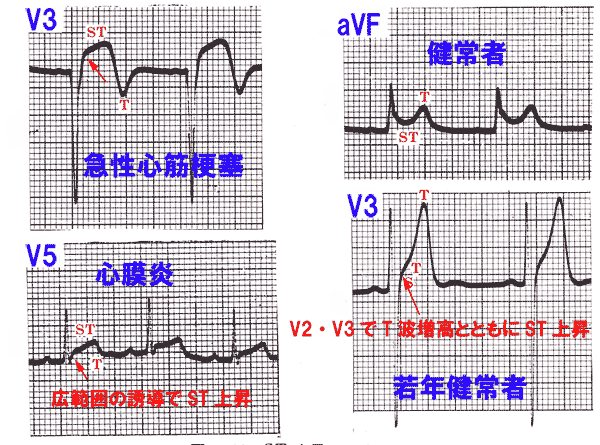
狭心症の中でも冠れん縮性狭心症(異型狭心症、安静時狭心症などとも呼ばれます)ではST上昇が認められます。
冠れん縮性狭心症はおもに早朝に冠動脈がけいれん性に収縮することによって起こります。
早朝に胸部の圧迫感が30分から1時間かそれ以上の長い時間起こります。日本人には多いとされる狭心症のタイプです。
point pointST上昇は心筋梗塞の発作時、心膜炎を疑う!
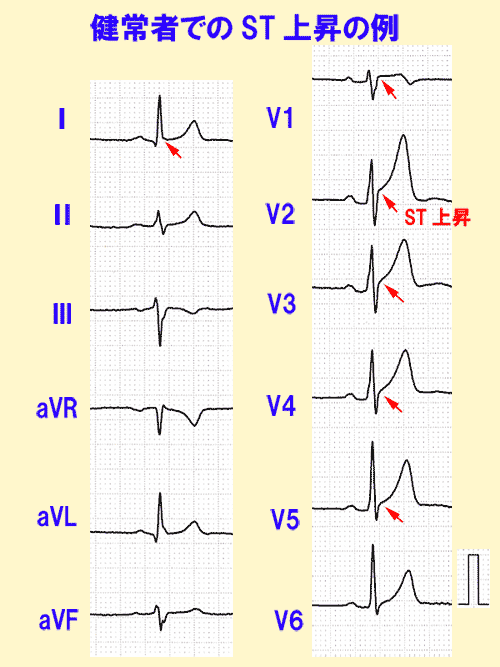
正常でもSTが上がって見えることがあります。
T波が早く始まると、R波とT波が重なるためSTが上がって見えます。(図13)
(6) T波の変化から分かること
T波は収縮した心臓がもとに戻るときに(弛緩)できる波です。
心肥大や強い心筋障害があると、スムーズに弛緩できないためにR波だけでなくT波にも異常が出てきます。(図14)
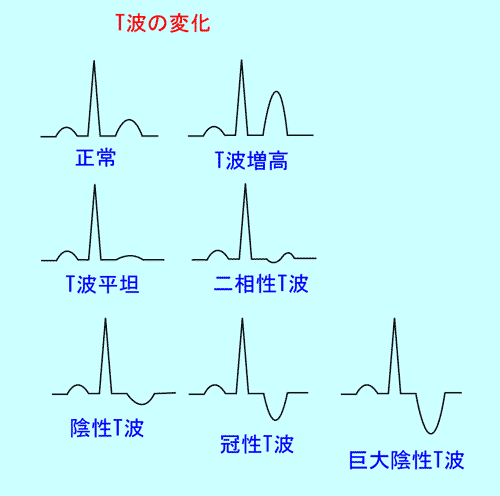
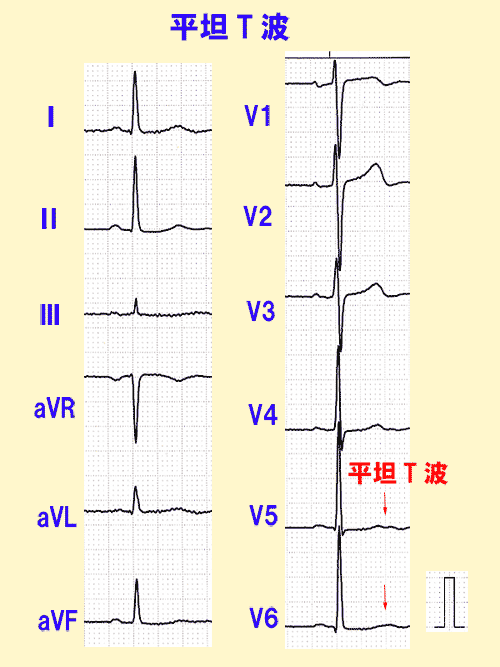
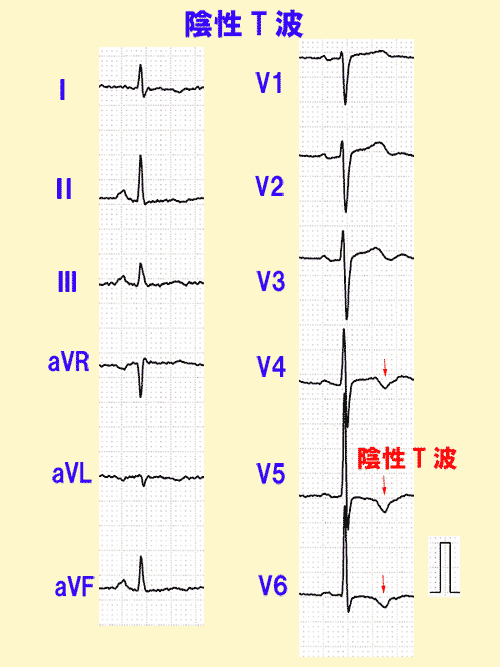
平坦または陰性T波
ふつうT波は上向きですが、さらにとがって高くなったり(尖鋭化)、平坦になったり(図15)、下向きになったり(図16)すると異常です。
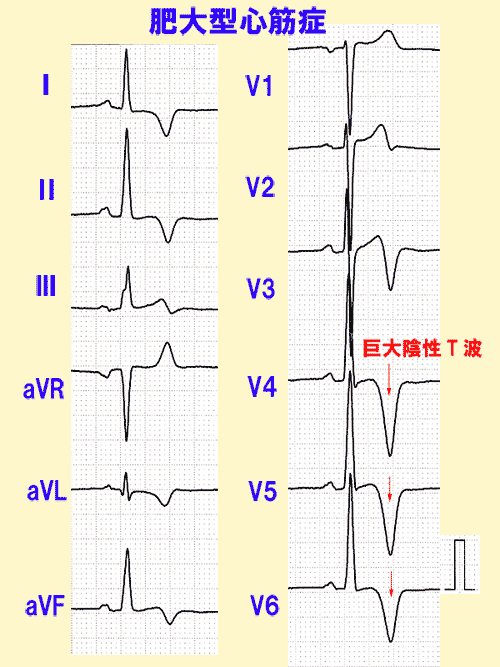
肥大型心筋症では巨大陰性T波と呼ばれる、ふつうよりも先鋭で大きな下向きT波がみられます(図17)。
また、肥満傾向にある人ではT波が低くなる傾向がありますが、この場合は病的とはみなされません。

後から述べるように陰性T波にST降下が伴えば、狭心症の発作や心肥大、心筋虚血が疑われ、病的な意味が強くなります。
point pointT波が平坦、下向きの時は左室肥大や心筋虚血!
上向きで先鋭なT波
次の場合には、T波が上向きでも先鋭になることがあります。
- 健常な若者
- 大動脈弁や僧帽弁の閉鎖不全症では拡張期に左室に多量の血液が逆流するため(容量負荷とか拡張期負荷といいます)、T波が上向きに先鋭になることがあります。(図18)
- 高カリウム血症(ふつう腎不全で起こります)でも先鋭T波が認められます。
- とくに重要なのは、心筋梗塞の発症直後に先鋭T波が認められることがあります。
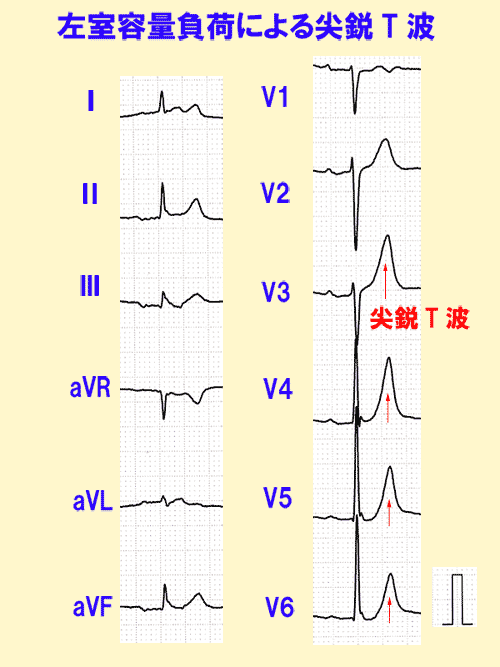
point pointT波が上向きに先鋭のときは、急性心筋梗塞や高カリウム血症!
(7) QT時間の変化から分かること
QT時間は心臓の電気的収縮時間を表しています。
QT延長は、再分極(T波)が遅れて心臓の興奮が延長していることを示しています。
QTが延長すると心室細動という重篤な不整脈が起こりやすく、突然死の原因になります。
QT時間の評価は、正確には心拍数で補正されたQTc時間で行います。(図19)
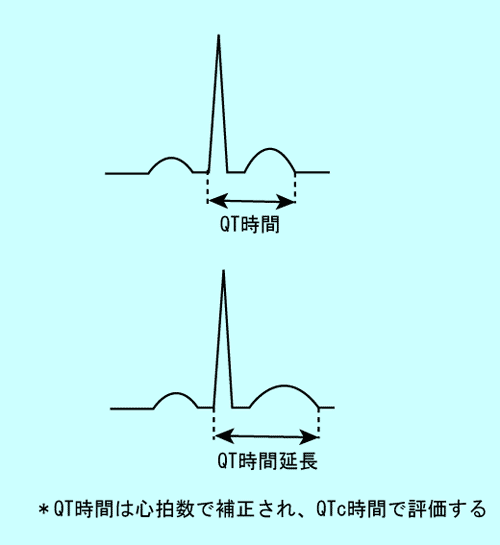
学童検診ではQTc時間が450msecを超えると異常とされ、精査が行われます。
遺伝的なQT延長症候群は子どもや若者の突然死の原因になることがあります。
一部の人は生まれつき耳が聞こえませんが、約3分の1は何も症状はありません(後者をRomano-Ward症候群といいます)。
大人のQT延長症候群はある種の薬剤(とくに不整脈の治療薬など)の影響や電解質異常(低カリウム血症、低カルシウム血症)や著明な徐脈などで起こります。
point pointQT延長は突然死の可能性!
4.心肥大(左室肥大)の心電図変化
心肥大では左室の心筋が分厚くなるため、心臓自体が硬くなります。
そのため 収縮するにも余分な力がいる だけでなく、動脈硬化がなくても相対的な血流不足 に陥ります。また心筋が硬いため 弛緩するときにもスムーズにもとに戻りにくく なります。
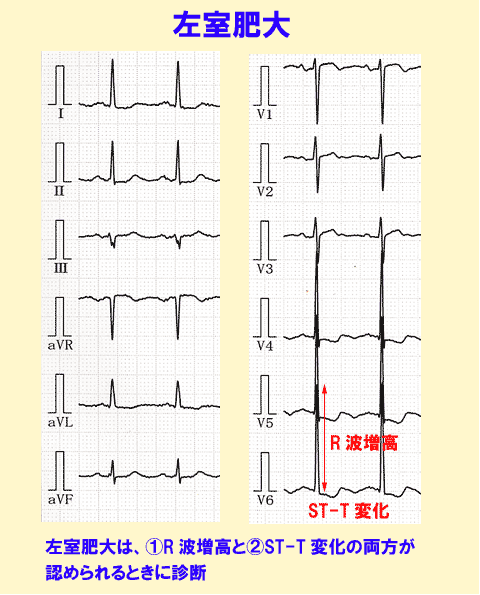
このため心肥大(左室肥大)では、① R波の増高、② ST降下、③ T波異常 が組み合わさって認められます。左室肥大の程度が強くなればなるほど、これら3つの所見は著明に表れます。
左室肥大を起こす病態は、
- スポーツ心臓のように左室に余分な力がかかったとき、
- 高血圧性左室肥大、
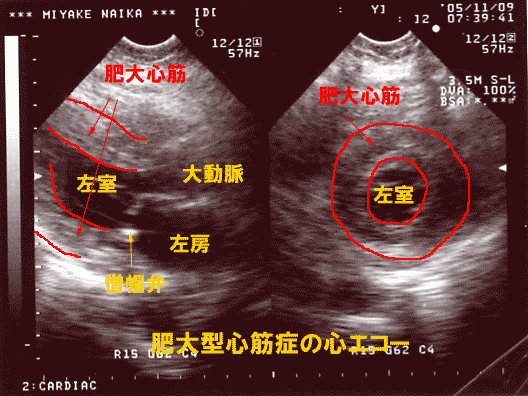
- 肥大型心筋症
などが考えられます。
軽度の左室肥大では、R波が高くなるだけでT波が正常です。またR波は正常でもT波だけ尖鋭化を示すことがあります。(図1)
典型的な左室肥大では、肥大した心筋は血流不足になるため(心筋虚血)、ST降下やT波陰性化を伴います(図2)。
著明な左室肥大を起こす肥大型心筋症では、ST降下と巨大陰性T波が特徴です。
心尖部肥大型心筋症(心臓の一部分だけ肥大を起こすタイプ)ではST変化は伴わないで、大きな陰性T波を生じます。(図3、4)
強い左室肥大では、心筋虚血と同じようにST降下やT波の変化が起こるため、まとめてST-T変化といいます。
point point強い左室肥大では心筋虚血と同じST-T変化を起こす!
左室肥大の診断にはいくつかの診断基準があります(成書をご覧下さい)。
診断基準はR波の高さなどにより少しずつ違いますが、R波の増高とST-T変化を伴う点からは同一です。
5.狭心症の心電図変化
狭心症は急激な心筋の血流不足が原因で起こる胸痛発作です。
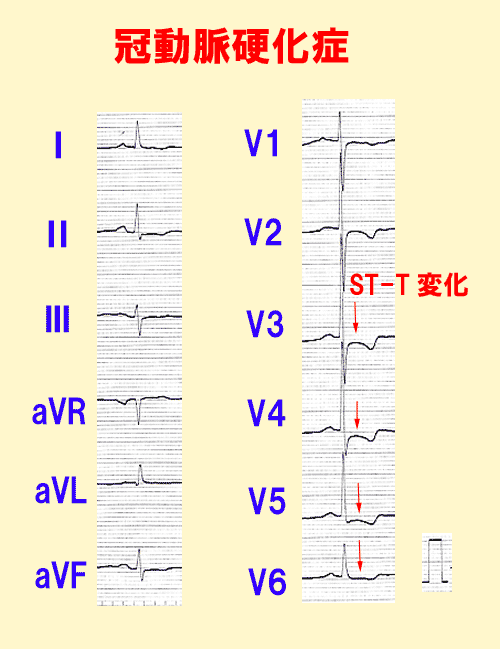
冠動脈硬化症の心電図
典型的な冠動脈硬化症では、胸痛発作が起こらない場合でも常に心電図で虚血性ST-T変化を伴います。
これは冠動脈硬化により心筋が慢性的な血流不足の状態にあることを示しています(図1、2) 。
狭心症の心電図
これに対して、狭心症は急激な心筋の血流不足が原因で起こる胸痛発作です。
心筋の血流不足はふつうは冠動脈硬化症で起こりますが(労作性狭心症)、一時的に冠動脈がけいれんを起こして細くなって起こることもあります(安静時狭心症または冠れん縮性狭心症)。(図3)
労作性狭心症
労作性狭心症は、重い物を持ち上げたとき、急いで歩いたとき、興奮したときなどに発作的に起こる狭心症で、じっと安静にするとすみやかに発作は治まります。
労作性狭心症は運動時など、高度の冠動脈硬化症が原因で血流が不足するために起こる発作です。心筋梗塞を起こしやすい危険な狭心症です。
安静時狭心症(冠攣縮性狭心症)
安静時狭心症(冠れん縮狭心症)も多くみられます。
早朝の決まった時間に胸痛を生じます。運動や興奮とは関係なく、安静時に突然発作が起こり、30分近くまたはそれ以上の長時間胸痛が続きます。
毎日発作が続いた後に、自然に発作は起こらなくなります。
安静時狭心症は冠動脈のけいれん性の収縮(冠れん縮)が原因で起こり、心筋梗塞は起こりにくい特徴があります。
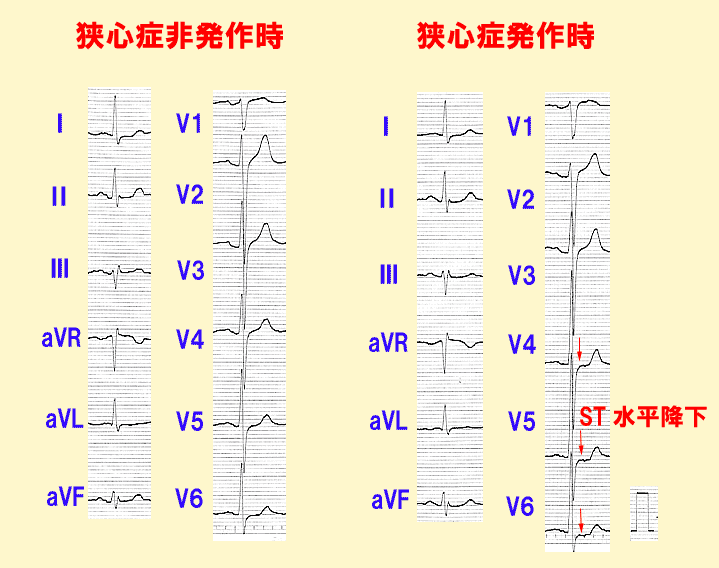
心電図では、労作性狭心症はST部分の水平降下、安静時狭心症ではST上昇が起こります。 発作が治まるとST部分は基線に戻るのも特徴です。
正常でも心拍数が増えるとST部分が降下します。この場合は水平な降下ではなく、右上がりの降下なので区別は比較的簡単です。(図4、5)
狭心症と運動負荷心電図
労作性狭心症は冠動脈硬化が進行して起こる胸痛発作なので、非発作時でも運動負荷心電図を記録すると特有な水平降下を生じやすくなります。
これに対して安静時狭心症は非発作時は冠動脈は正常なので、運動負荷心電図では異常は示しません。(図6)
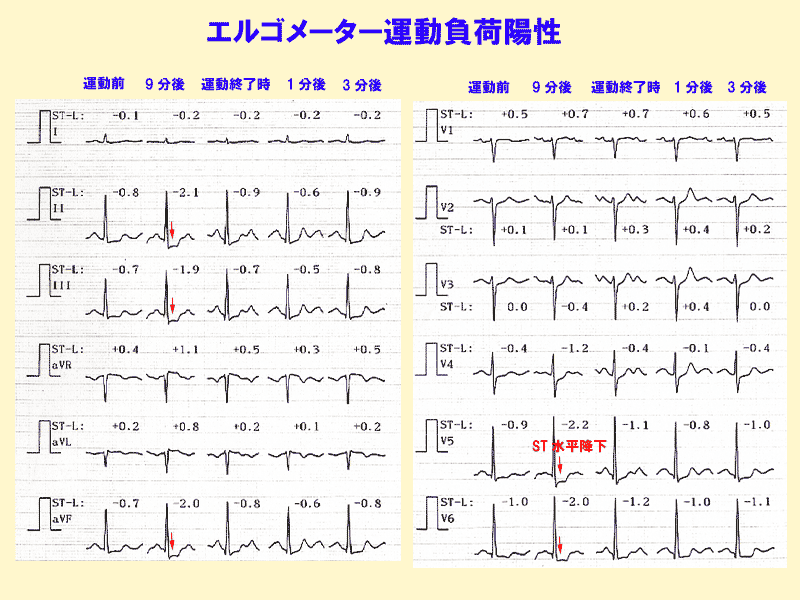
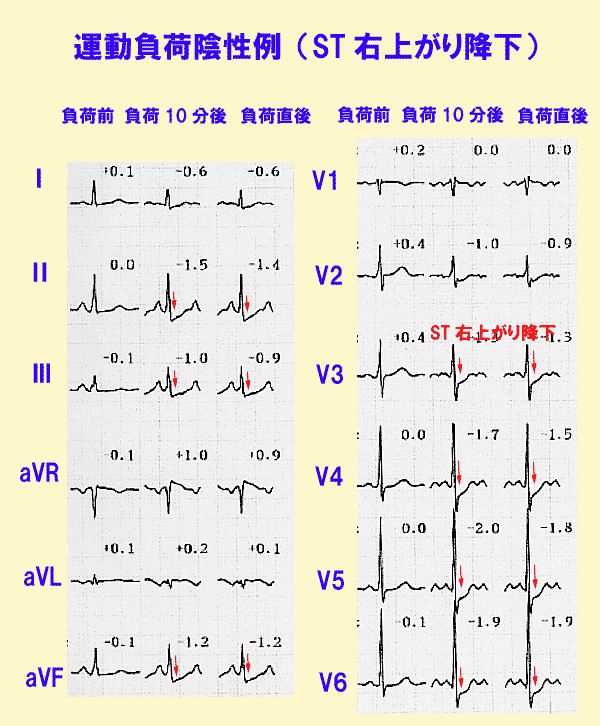
運動負荷心電図陽性例では、ST降下は水平か右下がりです。
正常でも運動により心拍数が増加するとST降下を生じることがあります。
これは運動により冠動脈硬化症による血管狭窄がなくても、相対的な血流不足を起こすためです。この場合は右上がりのST降下を示し、運動負荷陰性と判定します。(図7)
6.心筋梗塞の心電図変化
心筋梗塞の発作は時間とともに特徴的な心電図変化(図1)を起こします。
心電図変化を知っておくことは心筋梗塞の診断と発症してからの時間経過を知ることができるため重要です。
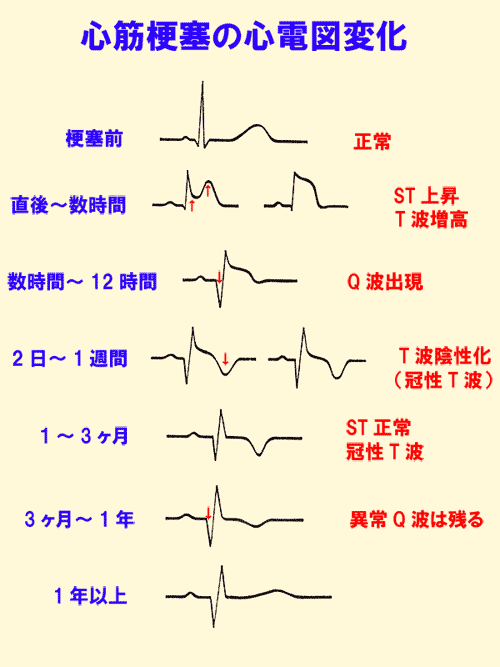
心筋梗塞が発症すると急性期には(発症1週間まで)、
ST上昇→異常Q波の出現→陰性T波(冠性T波)
という変化をとります。
一般外来で心筋梗塞の患者をみた場合、発症後数時間以内のことが多いため、急性期(発症数時間以内)の心電図変化を知っておくことは特に重要です。
発症数時間以内ではST上昇がみられ、それとともに異常Q波が形成されるようになります。 (図2) (図3)
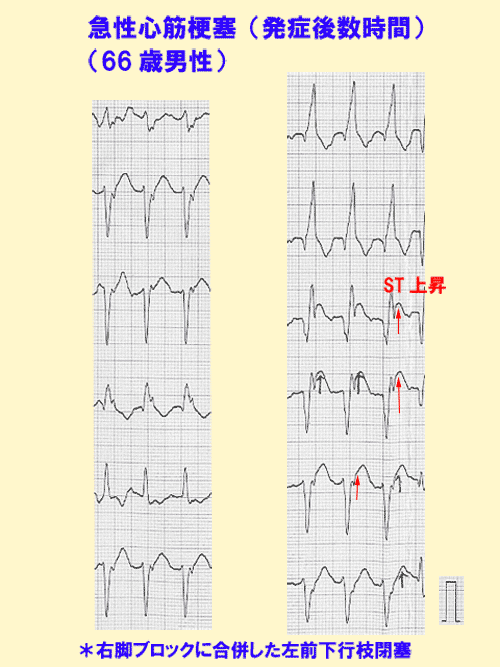
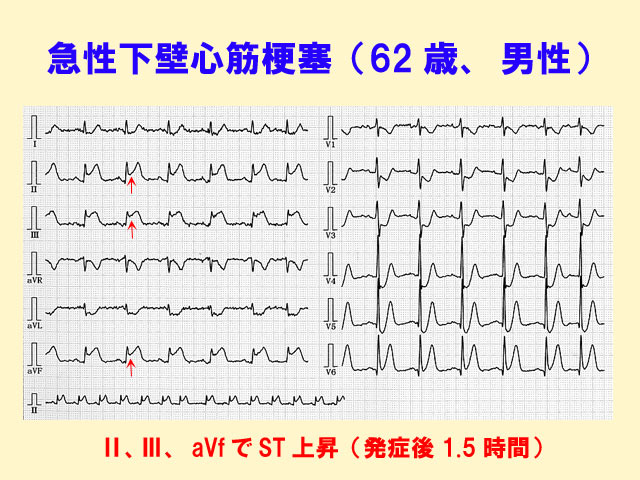
しかし発作によっては、① R波の変化(とくにR波が低くなる)だけ起こる、② 陰性T波の変化だけ起こる(心内膜下梗塞の場合)ことが、急性期の変化として認められることがあります。
このような場合、心筋梗塞を見逃さないように注意すべきです。(図4)
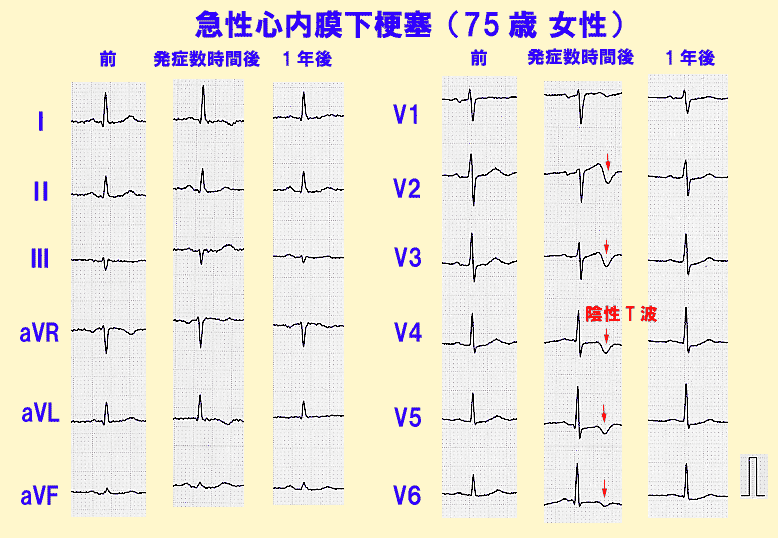
心筋梗塞の部位診断と責任冠動脈の関係について
心筋梗塞の心電図変化から心臓のどの部位に心筋梗塞が発症したか明らかにすることができます。
さらに心電図変化から狭窄から閉塞を起こした責任冠動脈を推測することが可能です。
詳しくは、次回の 7.12誘導心電図の記録 に詳しく述べる予定です。
7.12誘導心電図の記録
心電図は心臓に流れる電流を記録したものですが、この電流を異なる12方向から記録した波形が12誘導心電図です。
12誘導心電図では、電流の変化を詳しく解析できること、部位診断が正確にできるなどのメリットがあります。
手足につけた電極から記録される心電図を四肢誘導、胸部につけた電極から記録される心電図を胸部誘導といいます。
12誘導を理解する上で電極を人間の目にたとえて考えると便利です。
電極を付けた方向から心臓を眺めると想像してください。
電流が電極の方に向かってくるときは上向きのR波が、電極から遠ざかるときは下向きのQ波やS波ができます。(図1)
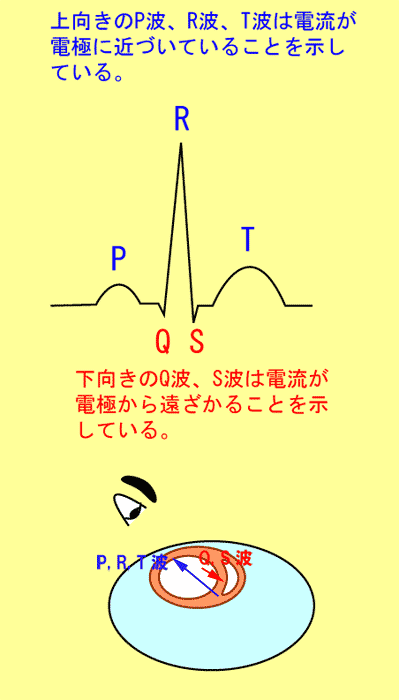
point point電流が向かってくるときは上向きの波、遠ざかるときは下向きの波!
四肢誘導 (図2、3、4)
左手首につけた電極は左肩に電極をつけるのと同じで、左上から心臓を見おろすことができます(Ⅰ、aVL)。
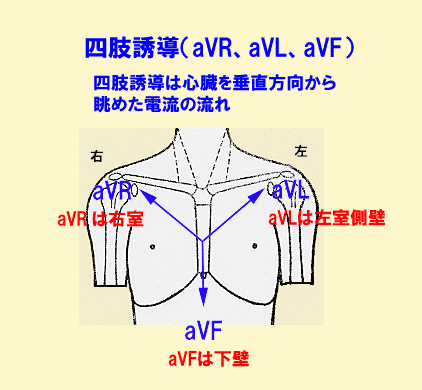
同様に右手首につけた電極は右上から心臓を見おろします(aVR)。
足首につけた電極は心臓を下から見上げています(Ⅱ、Ⅲ、aVF)。
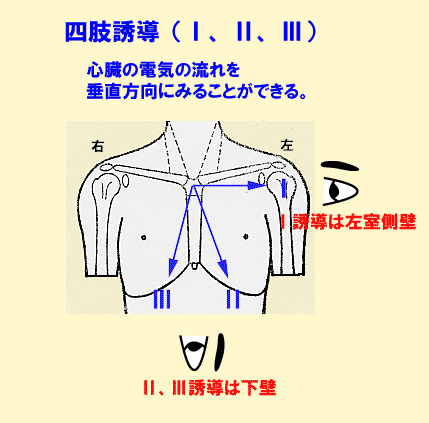
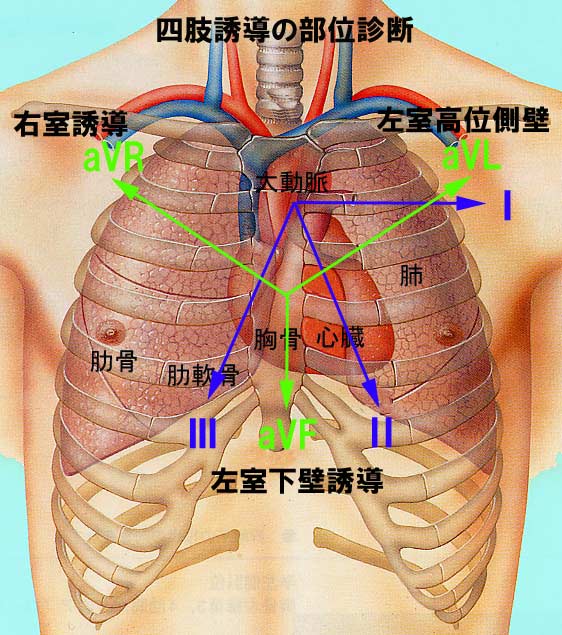
- 左側から心臓を見る誘導は、Ⅰ、aVL ➡ 左室(高位)側壁
- 下側から見る誘導は、Ⅱ、Ⅲ、aVF ➡ 左室下壁
- 右側から見る誘導は、aVR ➡ 右房や右室の一部
胸部誘導(図5、6)
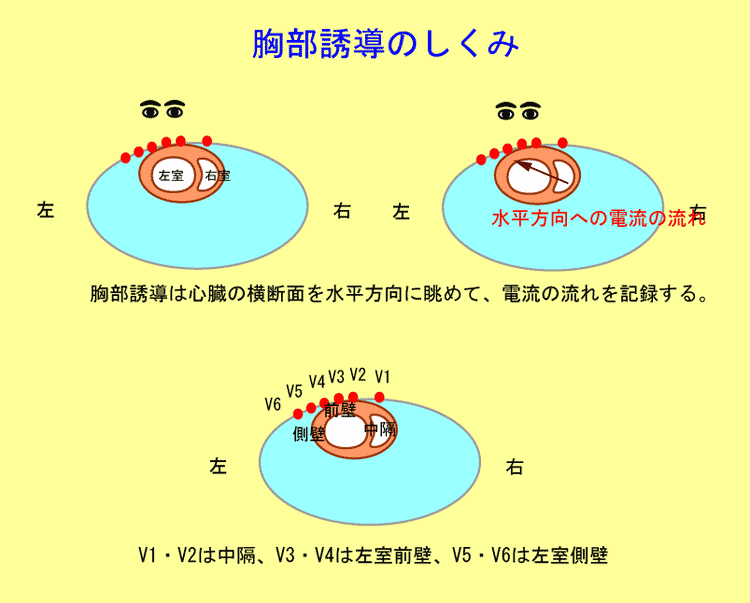
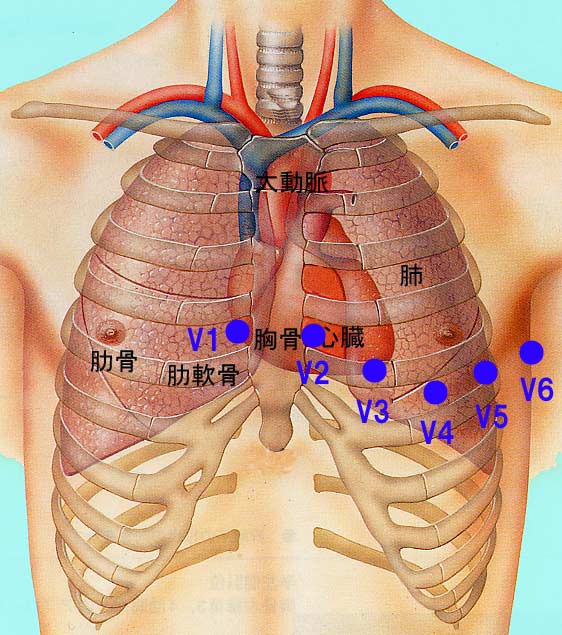
胸につけた6個の電極からは、心臓を水平に横から眺めることができます。
右からV1から順にV6まで心臓を水平方向に場所を変えながら心電図を記録します。
まとめ(図7)

12誘導心電図は病変部位を明らかにする目的があります。
心臓は左室の働きが重要で、左室側壁、左室下壁、心室中隔、左室前壁に分けて病変部位を診断します。
point pointⅠ、aVL ➡ 左室(高位)側壁、
Ⅱ、Ⅲ、aVF ➡ 左室下壁、
V1からV2 ➡ 心室中隔、
V3からV4 ➡ 左室前壁、
V5からV6 ➡ 左室側壁
心臓病と部位診断
左室肥大は心室中隔や左室側壁で記録しやすく、深いS波(V1、V2)と高いR波(V5、V6)が特徴です。
心筋虚血や心筋梗塞では、血管の病変に応じて左室側壁、左室下壁、心室中隔、左室前壁のいずれかに、ST-T変化が現れます。右室梗塞はまれですが、aVRに異常が現れます。
左室下壁→右冠動脈、心室中隔→左冠動脈前下行枝、左室前壁→左冠動脈本幹、左室側壁→左冠動脈回旋枝 の冠動脈病変が分かります。



